 Hàng triệu mạng sống đã được bảo vệ nhờ ghép tạng
Hàng triệu mạng sống đã được bảo vệ nhờ ghép tạng
Cấy ghép tạng tại Việt Nam: Cung thiếu, cầu cao
Đã có 12 cơ sở y tế đủ điều kiện ghép tạng
Ghép tạng Việt Nam sánh ngang thế giới
Chuyên gia ghép tạng hàng đầu tại Bỉ "đầu quân" tại BV Hà Tĩnh
Ghép tạng: 1 người cho trăm người chờ
1. Tạng sinh học từ máy in 3D
Sự xuất hiện của máy in 3D đang trở thành một cuộc cách mạng mới trong y học. Người ta có thể tạo ra bất cứ vật thể 3D nào chỉ nhờ một chiếc máy in, kể cả các bộ phận trong cơ thể. Đã có nhiều cuộc cấy ghép thành công nhờ máy in 3D như thay thế mô hình tai, sụn, bàng quang, tử cung... Hiện tại, các nhà khoa học vẫn đang tiếp tục nghiên cứu với hy vọng sẽ cho ra đời một cơ quan nội tạng thực sự như thận sinh học từ máy in 3D. Họ dự tính sẽ phải mất từ 15 - 20 năm nữa để cho ra đời một quả thận sinh học đầu tiên trên thế giới.
 Máy in 3D giúp tái tạo chuẩn kích thước và mật độ, cho phép tạo ra những bộ phận sinh học hoàn hảo
Máy in 3D giúp tái tạo chuẩn kích thước và mật độ, cho phép tạo ra những bộ phận sinh học hoàn hảo
2. Trao đổi nội tạng
Không phải tất cả mọi người đều được hiến nội tạng, và không phải tất cả những người được hiến nội tạng đều có thể tìm thấy cho mình một bộ phận phù hợp từ người khác. Do đó, nhu cầu trao đổi là một việc rất cần thiết có thể giúp cứu sống nhiều bệnh nhân hơn.
Tuy nhiên, trong nhiều trường hợp trao đổi tạng phải có một bên trung gian thứ 3 nhằm đảm bảo giao dịch "tính mạng con người" này. Việc trao đổi này đôi khi gây ra sự sai lệch về thời gian hoặc mất niềm tin vào người giao dịch, nhưng các cuộc trao đổi này vẫn được thực hiện rất nhiều trên thế giới.

Người bệnh có thể được cứu sống nhờ trao đổi và tìm kiếm tạng phù hợp
3. Đạo đức ngành y
Những bệnh nhân cần phải ghép tạng chính là những người đang đứng bên bờ vực tử vong. Giữa sự sống và cái chết, họ sẽ phải làm tất cả mọi thứ trong khả năng của mình để được sống tiếp. Đó cũng là nguyên nhân để cho một số bác sỹ, y tá vi phạm đạo đức của mình vì lợi ích trước mắt.
Năm 2013, một vụ bê bối nội tạng lớn đã xảy ra ở Đức khi một số bác sỹ bắt tay với các Trung tâm bảo trợ hiến tạng đưa hơn 100 bệnh nhân lên bàn mổ, mặc dù những bệnh nhân này chưa thực sự cần ghép tạng. Để hiện thực hóa điều này, các bác sỹ đã đưa thêm mẫu nước tiểu trộn vào các mẫu máu xét nghiệm, các nhà điều tra cho biết. Đức là một nước có nhu cầu ghép tạng cao, thiếu hụt nguồn hiến tạng. Sau vụ bê bối này, nguồn hiến tạng của Đức đã sụt giảm nghiêm trọng.

Đối với những bệnh nhân chờ ghép tạng, thời gian tử vong hoàn toàn có thể tính toán được
4. Người ghép tạng có kéo dài được tuổi thọ?
Chưa một nghiên cứu nào thống kê về tuổi thọ của những bệnh nhân đã tiến hành ghép tạng. Nhưng có thể khẳng định rằng với sự phát triển của khoa học kỹ thuật, những bệnh nhân ghép tạng sống thêm 10-20 năm nữa không còn là chuyện quá hiếm, họ đang được hỗ trợ để sống ngày càng thọ hơn.
Ở bệnh nhân ghép gan, nếu thành công, việc sống sau 5 năm cấy ghép đang trở thành phổ biến trên thế giới. Đối với thận, các nhà khoa học cho rằng việc ghép thận từ người còn sống làm tăng tuổi thọ cho bệnh nhân. Bệnh nhân ghép tim dường như sống ít thọ nhất so với các tạng khác như thận, gan...

Những người được ghép tạng có thể sống như người bình thường
5. Ghép tạng cần phải có một nền y học hiện đại
Cấy ghép nội tạng là một lĩnh vực mới, luôn đòi hỏi những nghiên cứu chuyên sâu về y sinh học, con người. Ca ghép tạng đầu tiên được thực hiện năm 1954, đó là một trường hợp ghép thận. Sau cấy ghép không lâu bệnh nhân đã tử vong. Phải đến 30 năm sau đó, với việc ra đời của thuốc chống thải ghép, phương pháp điều trị bệnh này mới trở thành một cuộc cách mạng trong y học. Thành công của nó đã được trao giải Nobel y học. Để có được ngày hôm nay, đòi hỏi biết bao cuộc phẫu thuật, các công trình nghiên cứu khoa học, y học trên người. Đến nay mỗi năm thế giới ghi nhận có khoảng 40.000 ca ghép tạng.

Ghép tạng đòi hỏi một nền y học hiện đại, kỹ thuật cao
6. Rào cản tôn giáo
Tôn giáo đã và đang là cản trở lớn đối với ngành khoa học ghép tạng, bởi mỗi tôn giáo khác nhau có niềm tin và tín ngưỡng khác nhau đối với những người đã qua đời. Đối với nhiều tôn giáo đó là sự xúc phạm vong linh của người chết, những người đồng ý hiến tạng người thân cảm thấy có tội với người chết và tổ tiên.
Ở Iran hầu hết các ca ghép tạng đều được lấy từ người cho còn sống bởi người Hồi giáo quan niệm không xúc phạm người đã chết. Trong khi người theo đạo Kito hay Công giáo dễ dàng chấp nhận việc lấy và ghép tạng thì người Do Thái lại có quan niệm hoàn toàn khác. Đối với họ, một con người vẫn được coi là sống khi trái tim còn đập, kể cả khi người đó chết não. Người Do Thái tin rằng cái chết thực sự chỉ xảy ra khi trái tim con người ngừng đập. Như vậy nếu trong trường hợp ghép tim, trái tim người hiến sẽ đập trong lồng ngực của người nhận tạng, hành động này là không thể chấp nhận được. Nó phạm vào vấn đề đạo đức.
 Rào cản tôn giáo là một vấn đề lớn của ngành ghép tạng
Rào cản tôn giáo là một vấn đề lớn của ngành ghép tạng
7. Buôn bán nội tạng
Ngay khi ngành ghép tạng ra đời, đã xuất hiện những nhu cầu về nguồn tạng ghép. Theo ước tính việc buôn bán nội tạng, hầu hết là bất hợp pháp, có giá trị hàng tỷ USD mỗi năm. Nhà báo Scott Carney đã nghiên cứu và viết một cuốn sách về thị trường chợ đen, nơi buôn bán các bộ phận cơ thể con người. Trong nghiên cứu của mình, ông tiết lộ, sau trận sóng thần lịch sử năm 2004, xuất hiện một ngôi làng ở Ấn Độ có tên Kidneyvakkam hay còn gọi là làng hiến thận. Ở đây những nạn nhân của trận sóng thần vì sự tồn tại đã phải bán đi những quả thận của mình. Rất nhiều người dân ở đây đều có sẹo ở bụng, dấu vết của một cuộc phẫu thuật lấy thận. Nhà báo Carney đặt vấn đề, nguồn nội tạng có được từ các vụ bán thận của dân nghèo nhằm phục vụ người giàu là một thị trường ngầm, vô đạo đức nhất.
 Nội tạng hầu hết được mua bán trong thì trường chợ đen
Nội tạng hầu hết được mua bán trong thì trường chợ đen
8. Nguy cơ mắc đái tháo đường
Một trong những căn bệnh mà người ghép tạng có nguy cơ mắc phải là bệnh đái tháo đường. Sau ghép tạng, người bệnh thường phải dùng thuốc ức chế hệ thống miễn dịch suốt phần đời còn lại của mình, đây lại là một nguy cơ cho các bộ phận cơ thể khác. Khi hệ thống miễn dịch bình thường bị suy yếu, người bệnh dễ bị nhiễm bệnh hơn, nhất là các bệnh thông thường như cảm lạnh, cảm cúm... Đối với các thuốc có tác dụng ức chế hệ miễn dịch có thể gây ra các phản ứng phụ, làm người bệnh mất ngủ, thần kinh kích động, rậm lông, phù nề, tăng huyết áp, hay gây ra bệnh đái tháo đường.... Trong những trường hợp này, người bệnh phải sử dụng thuốc mãi mãi.
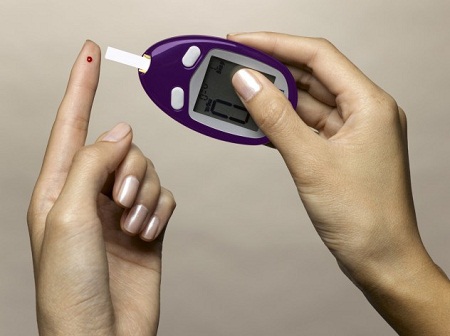 Sau khi ghép tạng, người bệnh có nguy cơ mắc đái tháo đường rất cao
Sau khi ghép tạng, người bệnh có nguy cơ mắc đái tháo đường rất cao
9. Thải ghép nội tạng
Nếu bạn đã từng nhìn thấy cấy ghép nội tạng trên một chương trình truyền hình hoặc phim, cốt truyện thường liên quan đến việc tìm kiếm những người hiến tạng phù hợp, và sau đó người sẽ được ghép và trở lại bình thường - một kết cục có hậu cho một câu chuyện cổ tích. Thật không may, sự thật lại không giống như các phương tiện truyền thông giải trí đã mất nhiều công sức xin cấp bản quyền trí tuệ để thực hiện.
Hệ miễn dịch của một cơ thể trưởng thành cực kỳ nhạy cảm. Nó sẽ bài xích bất kỳ cơ quan nào được ghép vào cơ thể. Sau khi được ghép tạng, tất cả người bệnh thường được sử dụng thuốc chống thải ghép suổt đời để duy trì sự sống cũng như hoạt động của bộ phận cấy ghép. Mặc dù người cho và người nhận tạng đều có chỉ số sinh học tương đồng nhất, nhưng mỗi một cơ thể có một hệ thống miễn dịch khác nhau. Có người bệnh sau cấy ghép hệ miễn dịch không tiếp nhận cơ quan mới dẫn tới hư hỏng tạng ghép, thậm chí dẫn tới tử vong.

Hệ miễn dịch của cơ thể người có thể đào thải những thứ không phải thuộc về chủ nhân của nó
Sự phát triển của kỹ thuật "phức tạp nhất" ngành y hiện nay đã giúp cứu sống được rất nhiều bệnh nhân tưởng chừng như cầm chắc cái chết. Tuy nhiên, những vấn đề xung quanh phương pháp này thực sự vẫn còn rất rối loạn và cần sự quản lý chặt chẽ hơn từ những nhà quản lý trên thế giới.








 Nên đọc
Nên đọc

















Bình luận của bạn